수면호흡장애의 중증도에 따른 부비동 점막의 영향에 관한 연구
A Study on the Effects of Mucous Membrane of the Sinus by Severity of Sleep Breathing Disorder
Article information
Trans Abstract
Background and Objectives
Obstructive sleep apnea (OSA) is an obstructive airflow disorder that occurs in the upper respiratory tract during sleep and is therefore associated with the occurrence of cardiovascular diseases. By examining the Lund-Mackay (L-M) scores and maxillary sinus mucosal conditions according to the severity of sleep breathing disorder (SBD), we tried to find out the association between SBD and sinus mucosal change.
Subjects and Method
Of the 189 patients who underwent sinus CT with a polysomnography test, 175 patients were enrolled in our study. We investigated the average L-M score and L-M score of five or higher, and the ratio of maxillary sinus mucosal thickness (MSMT) of 2 mm or higher.
Results
The average L-M score of study population was 0.98 points and the L-M score of five or more was found in 14 patients (8%). The MSMT of 2 mm or more was found in 25.5% of the study group. The average L-M scores for the different groups, namely, the simple snoring group, the mild OSA, the moderate OSA, and the severe OSA were 1.31 points, 0.77 points, 0.91 points, and 1.08 points, respectively. There was no significant difference (p=0.736) among them, and there was no correlation between the apnea-hypopnea index score and the L-M score (r=-0.052, p=0.499). There was no significant difference between OSA severity and MSMT (p=0.490).
Conclusion
There was no significant difference between the L-M score and MSMT depending on the severity of SBD. Therefore, it is believed that SBD will have little effect on the sinus mucosa.
서 론
폐쇄성수면무호흡증(obstructive sleep apnea, OSA)은 수면 중에 상기도를 통한 공기 흐름의 장애로 간헐적인 저산소증과 수면장애를 일으키는 것이 특징으로, 고혈압, 관상동맥 질환, 부정맥, 심부전, 뇌졸중과 같은 심뇌혈관 질환의 발생과 관련이 있기 때문에 OSA의 관리가 중요하다[1]. OSA 환자의 경우 비강 저항이 수면 중 상기도 폐쇄의 원인이 될 수 있는 생리학적 메커니즘으로 스탈링 저항기 모델(Starling resistor model), 코-환기 반사(nasal ventilator reflex), 산화질소의 감소(decreased nitric oxide)등이 있다[2-4].
OSA의 치료에서 중요한 요소 중의 하나로 부비동염, 비염, 비중격 만곡증과 같은 폐쇄성 비강 기도를 교정하는 것으로, 부비동염은 코막힘, 화농성 비루, 충혈(congestion), 그리고 안면압박(facial pressure)과 같은 증상을 유발한다[5,6].
부비동염으로 인한 비강 기도 점막 염증은 비염, 비중격 만곡증의 임상적 증상이 없는 경우에도 상기도 저항을 증가시켜, 그 결과로 상기도 폐쇄에 영향을 주어 수면장애를 더욱 악화시킬 수 있다[7,8].
OSA와 부비동염과의 관계는 수면 중 무호흡이 부비동 점막에 대한 지속적인 음압 기압성 외상(barotrauma)을 야기해 부비동염의 발생가능성을 증가시키며, 부비동염은 비강기도 저항을 증가시켜 OSA의 발생과 악화에 중요한 역할을 한다[9]. 그래서 OSA와 부비동염과의 관계는 서로 상호 간의 원인 및 악화요인이 될 수 있다. 이전 연구에서는 만성 부비동염 환자의 OSA 유병률이 비용종 유무와 관계없이 64%로 나타났다[10]. 대만(Taiwan)인을 대상으로 한 의료비 청구 관련 자료에 대한 기반 연구에서는 OSA 환자가 OSA가 아닌 환자보다 만성 부비동염의 위험률이 3.18배 높았다[11]. 앞서 많은 연구들을 기초하여 부비동염이 OSA의 발병 혹은 악화에 영향을 주는 데에 대부분 연구자들이 동의하나, 부비동염과 OSA 사이의 연관성을 정확하게 규명하기에는 제한적이다.
부비동 전산화단층촬영(CT)은 매우 객관적이고 많은 정보를 주는 평가 방법으로, 각종 부비동 질환을 포함하여 부비동 내의 점막 비후를 확인할 수 있다. Lund-Mackay (L-M) 점수는 부비동 내의 상태를 간단하면서 신뢰할 수 있는 점수 시스템으로서 부비동의 혼탁 정도 및 점막 상태를 객관적으로 쉽게 확인하는 데 널리 사용되고 있다[12].
본 연구는 코골이와 수면호흡장애를 주소로 내원하여 수면 다원 검사와 같이 시행한 부비동 CT에서 수면호흡장애의 심한 정도에 따라 수면호흡장애가 부비동 점막 변화의 악화 인자로 작용하는지를 알고자 하였다.
대상 및 방법
대 상
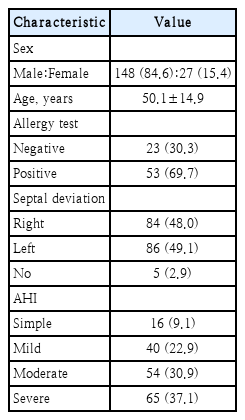
2018년 7월부터 2020년 6월까지 코골이와 수면호흡장애를 주소로 본 병원에 내원하여 수면 다원 검사와 부비동 CT를 했던 20세에서 85세까지 총 189명을 대상으로 하였다.
연구대상군의 선정에서 제외 기준은 이전 부비동 수술 또는 안면 외상이 있던 환자, 그리고 비내시경 검사에서 비용종 및 화농성 비루가 관찰된 경우로 하였다. 과거 부비동염 수술을 받은 3명, 안면외상이 있었던 2명, 비내시경 검사를 통해 9명을 제외한 175명을 대상으로 하였고, 남자는 148명, 여자는 27명, 전체 평균나이는 50.1±14.9세였다(Table 1). 연구 대상군 175명 중 우측으로 비중격편위가 있는 경우는 84명, 좌측으로는 86명이었다. 또한 알레르기 피부반응 검사 또는 다중 알레르기항원 검사(multiple allergen simultaneous test)를 대상군 175명 중 76명에게 시행하였으며, 이 중 모든 항원에서 음성을 보이는 경우가 23명이었고, 최소 한 개 이상의 항원에서 양성이었던 경우가 53명이었다. 본 연구는 원광대학교병원 기관심의위원회의 승인(2020-11-009)을 받고 수행되었다.
수면 다원 검사
Nox A1 (Nox Medical, Reykjavik, Iceland) 검사 기기를 통해 레벨 1 검사를 시행하였고, 판독은 미국 수면의학회(American Academy of Sleep Medicine, AASM)의 판독 매뉴얼(The AASM Manual for the Scoring of Sleep and Associated Events) Version 2.4에 따라 시행하였다[13]. 수면 시간 당 무호흡(apnea)과 저호흡(hypopnea)의 총 발생 건수는 무호흡-저호흡 지수(apnea-hypopnea index, AHI)로 간주되었으며, 경도 폐쇄성 무호흡는 5 이상 15 미만, 중등도 폐쇄성 무호흡 15 이상 30 미만, 중증 폐쇄성 무호흡은 30 이상으로 분류하였다.
부비동 CT 분석
175명의 연구 대상군에서 축상면 부비동 단층촬영을 시행하였다. 단층촬영은 Aquilion ONE Genesis TSX-305A (Canon, Otawara, Japan)를 이용하여 0.5 mm 두께로 축상면을 얻어 관상면, 시상면을 Display-Consol (Canon)을 통해 2 mm 두께로 재구성되었다.
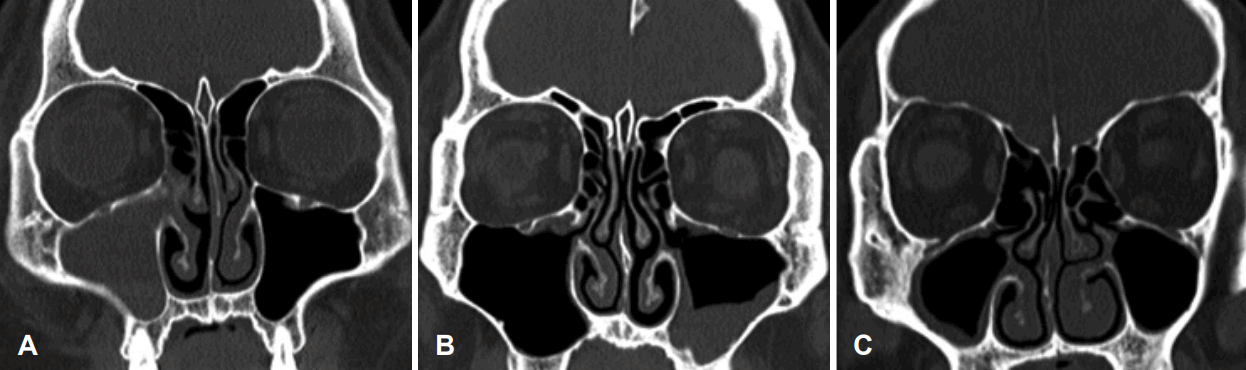
L-M 점수는 상악동, 전두동, 전사골동, 후사골동, 접형동을 혼탁정도에 따라 혼탁이 없는 경우는 0점, 부분 혼탁은 1점, 완전 혼탁은 2점으로, 부비동개구 복합체(ostiomeatal complex)는 혼탁 없음과 있음에 따라 0과 2점으로 분류하여 합계는 0에서 24점으로 평가하였다. 부비동의 혼탁은 부분 혼탁과 완전 혼탁으로 구분하였으며 완전 혼탁은 부비동 내가 전적으로 혼탁된 경우, 그리고 부분 혼탁은 완전 혼탁을 제외한 부비동 내의 1/3 이상의 혼탁인 경우로 하였다(Fig. 1). L-M 점수가 0점인 경우 점막 비후 측정은 관상면 영상에서 비후가 가장 저명한 단면의 상악동 벽에서 가장 비후가 심한 점막까지의 수직 두께를 측정하였고, 최소 2 mm 이상인 경우를 상악동 점막 비후로 정의하였다(Fig. 1).
통계 분석
통계학적 분석은 SPSS version 24.0 program (IBM Corp., Armonk, NY, USA)을 이용하였다. AHI 등급과 L-M 점수 간에 analysis of variance 검정과 AHI 점수와 L-M 점수 간에 Pearson 상관관계 분석을 사용하였다. AHI 등급과 상악동 점막 비후의 유무와의 분석은 선형 대 선형 결합을 사용하였다. 통계학적 유의성은 p값이 0.05 미만인 경우에 통계적으로 유의하다고 판정하였다.
결 과
AHI 등급
연구 대상군 175명 중 단순 코골이군은 16명(9.1%), 경도 폐쇄성 무호흡군은 40명(22.9%), 중등도 폐쇄성 무호흡군은 54명(30.9%), 중증 폐쇄성 무호흡군은 65명(37.1%)으로 발생 빈도 순서는 중증 무호흡군, 중등도 무호흡군, 경도 무호흡군, 단순 코골이군이었다(Table 1).
L-M 점수
연구 대상군 175명중 평균 L-M 점수는 0.98점이었으며, 1점 이상인 경우는 61명(34.8%)이며, 1점 이상 4점 이하는 47명(26.8%), 5점 이상인 경우는 14명(8%)이었는데, 8점은 3명, 7점은 5명, 6점은 5명, 5점이 1명이었다(Fig. 2). L-M 점수가 5점 이상인 환자 14명을 대상으로 양쪽을 합한 부비동별 혼탁 여부를 확인해 본 결과 상악동 8건(28.6%), 전사골동 24건(85.7%), 후사골동 18건(64.3%), 접형동 10건(35.7%), 전두동 2건(42.8%), 부비동개구 복합체 8건(28.6%)을 보여, 발생 빈도 순서는 전사골동, 후사골동, 전두동, 접형동, 상악동, 부비동개구 복합체였는데 전사골동과 후사골동에서 높은 빈도를 보였다.
단순 코골이군의 평균 L-M 점수는 1.31점, 경도 무호흡군은 0.77점, 중등도 무호흡군은 0.91점, 중증 무호흡군은 1.08점으로 평균 L-M 점수의 순서는 단순 코골이군, 중증 무호흡군, 중등도 무호흡군, 경도 무호흡군이었다(p=0.736). 그리고 AHI 점수와 L-M 점수 간의 유의한 상관관계는 없었다(r=-0.052, p=0.499) (Fig. 3).
상악동 점막 비후
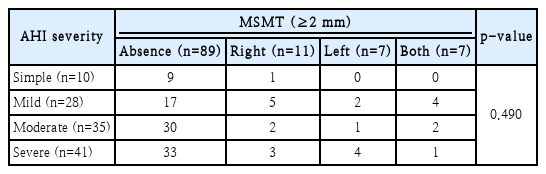
연구 대상군 175명 중 L-M 점수가 0점인 114명에서 상악동 점막이 2 mm 이상의 두께를 보이는 경우는 단순 코골이군은 10명 중 1명의 우측 상악동에서 관찰되었으며, 경도 무호흡군은 28명 중 우측에서 5명, 좌측은 2명, 양측은 4명으로 총 11명, 중등도 무호흡군은 35명 중 우측은 2명, 좌측은 1명, 양측은 2명으로 총 5명, 중증 무호흡군은 41명 중 우측은 3명, 좌측은 4명, 양측은 1명으로 총 8명이었다. AHI 중증도에 따른 상악동 점막 비후의 발생과는 유의한 차이가 없었다(p=0.490) (Table 2).
고 찰
부비동염과 관련된 OSA에 대해서는 이전 몇몇 연구에서 보고되었다. 한 연구에 따르면, 지속성 양압 호흡기(continuous positive airway pressure, CPAP) 치료를 받은 수면호흡 장애 환자에서 부비동에 이상 소견이 있는 경우보다 없는 경우에 기분향상, 행복지수의 현저한 개선이 있었다[14]. 비강 저항은 반듯이 누운 자세에서 더욱 증가되는데, 만성 부비동염으로 인한 염증 과정으로 인해 상기도 저항을 증가시킬 수 있다[15].
OSA와 비강 수술과의 연관성 연구에 의하면, CPAP 치료를 받는 OSA 환자의 비강 수술은 AHI를 개선하지 못했지만, 활동 수준 향상, 주간 졸림 지수(Epworth Sleepiness Scale) 점수의 현저한 개선, CPAP 압력 수준을 감소시킨다고 하였다[16]. 그러나 연구 대상군 전부에서 비중격과 하비갑개에 대한 수술을 받았으며, 부비동염이 동반된 경우에는 부비동 수술을 추가적으로 시행하였으나 연구 대상군의 부비동염에 대한 자료가 없어 OSA의 개선에 부비동 수술이 어떤 영향을 주었는지 알 수 없다. 또 다른 연구에서 비강 수술 후 객관적인 OSA 지수의 개선을 보여주지 못하였더라도 산소포화도, 각성지수, 수면효율성, 수면구조와 같은 객관적인 수면지수를 치료하는데 있어 가변적인 성공률을 가지고 있다고 결론지었다[17]. 그러나 OSA에 대한 비강 수술에 대한 자료가 세분화되지 않아 비중격, 하비갑개와 부비동 수술의 단독 혹은 복합적인 치료 효과를 확인하기 어렵다. 지금까지 OSA에 대한 부비동 수술의 단독적인 효과를 규명하기 어렵지만, 부비동 수술을 적용하면 비강 내의 환기를 증진시키면서 비강 저항은 감소시키는 효과를 동시에 기대할 수 있다[18].
부비동 점막의 정상 혹은 병적인 기준에 대해 L-M 점수의 몇점까지를 정상적 범위로 판단해야 할지 논란이 되어 왔다. 한 연구에서는 부비동염의 증상을 고려하지 않은 일반 모집단에서 시행한 CT에서 L-M 점수가 평균 4.2점으로, 0점에서 5점 사이는 정상 범위로 판단하였고, 6점 이상의 L-M 점수는 부비동염의 방사선학적 증거가 있다고 하였다[19]. 최근 메타분석 연구에서는 L-M 점수가 1-4점 사이는 정상범위로 분류하고 5점 이상에서 부비동염의 존재 가능성이 있다고 판단하였다[20].
또한, 상악동 점막 두께가 몇 mm까지를 정상 점막으로 판단할지에 대해서도 논란이 되어 왔다. 2-3 mm까지는 생리학적으로 정상적인 점막 두께 범주로 보는 연구도 있으나, 각각의 연구자에 따라 병리적인 상악동 점막 두께 기준을 각각 1-5 mm 범위 내에서 적용해 왔다. 그러나 서로 다른 기준으로 인해 연구 간에 결과를 비교하기 어려운 실정으로 최근 메타분석에서 상악동의 정상적 점막 두께의 컷오프를 2 mm로 하였다[20]. 그래서 상악동 점막 비후의 기준을 2 mm 이상으로 하여 본 연구를 수행하였다.
다른 연구에서는 중등도 및 중증 무호흡군은 단순 코골이군보다 더 높은 L-M 점수를 가지고 있었고, 중증 무호흡군은 경도 무호흡군보다 더 높은 L-M 점수를 보여 무호흡이 심할수록 L-M 점수가 유의하게 높아 본 연구와는 상이한 결과였다[9]. 그러나 연구 대상군에 비과적 검사소견들에 대한 언급이 없어 선정 기준이 명확하지 않았다. 이번 연구에서는 호흡 장애의 중증도에 따라 L-M 점수뿐만 아니라 상악동 점막 비후와의 관계를 추가적으로 분석하였는데 유의한 차이가 없었다.
본 연구는 몇 가지 제한점이 있다. 첫째, 본 연구 대상군이 대부분 남성이었는데, 코골이와 폐쇄성수면호흡장애로 내원하는 경우가 남성이 많아 성별에서 불균형이 발생하였다. 둘째, 본 연구는 후향적 조사를 통해 폐쇄성수면호흡장애의 중증도와 CT를 통한 부비동 점막 상태를 평가하여 수면호흡장애의 중증도에 따른 부비동 점막 상태와의 관계를 알아보았다. 그러나 부비동 점막 상태에 비중격 만곡증과 알레르기 비염과 같은 비강 내 질환들도 추가적으로 영향을 줄 수 있다. 본 연구는 수면호흡장애로 처음 내원 당시 내시경 소견으로 비중격 만곡을 우측, 좌측, 만곡 없음의 세 가지 분류로 구분하였는데, 175명 중 5명을 제외한 170명에서 만곡 소견이 있어 비중격 만곡의 영향을 추가하여 분석하지 못했다. 알레르기 검사는 연구 대상군 175명 중 76명에게 시행되었는데, 나머지 대부분의 연구 대상군이 검사를 거절하여 분석에 포함 하지 못했다. 결과적으로 비중격 만곡증과 알레르기 비염에 의한 부비동 점막에 미치는 영향을 배제하지 못하였다. 앞으로의 연구에서는 비중격 만곡증의 세부적인 분류, 심한 정도와 알레르기 비염의 분류 및 증상 정도의 자료가 잘 포함된 전향적 연구가 필요하다. 셋째, 본 연구에서 정상 대조군과 수면호흡장애군을 비교하지 못하였는데, 현실적으로 수면호흡장애를 호소하지 않고 수면 다원 검사에서 정상 소견을 보이는 경우를 정상대조군을 모집하기가 매우 어려웠다.
본 연구는 수면호흡장애 환자에서 수면호흡장애의 중증도에 따라 부비동의 L-M 점수과 상악동 점막 비후에 유의한 차이를 보이지 않아 수면호흡장애의 중증도에 따라 부비동 점막에 미치는 영향이 적을 것으로 판단된다.
Acknowledgements
None
Notes
Author Contribution
Conceptualization: Hyung-Bon Koo, Jae-Hoon Lee. Data curation: Hyung-Bon Koo, Jung-Hun Kown, Jin Lee, Sang-Jun Son. Formal analysis: Hyung-Bon Koo, Jung-Hun Kown, Jin Lee, Sang-Jun Son. Methodology: Hyung-Bon Koo, Jae-Hoon Lee. Supervision: Jae-Hoon Lee. Writing—original draft: Hyung-Bon Koo, Jae-Hoon Lee. Writing—review & editing: Jae-Hoon Lee.